El impacto de la enfermedad por Coronavirus o COVID-19 en la población puede continuar durante un periodo bastante prolongado en el tiempo. La sintomatología que describimos durante la primera parte de este artículo (tos, dificultar para respirar, debilidad, dolor de cabeza, molestias digestivas…) puede persistir bastante más allá de 12 semanas, dentro del cuadro clínico que ha venido a denominarse enfermedad subaguda por Coronavirus o COVID largo.
En muchas ocasiones, estos pacientes fuera de la fase aguda o ¨fase de peligro” son considerados como “curados” . Sin embargo, toda esta sintomatología que presentan a distintos niveles, les dificulta reincoporase a su vida normal, o al menos en sus condiciones y/o rendimiento habituales. Por ello, en Neolife creemos importante proporcionar tratamiento y soporte para facilitar, en la medida de los posible, una recuperación lo más completa y lo menos prolongada en el tiempo posible.
Dra. Débora Nuevo Ejeda – Equipo Médico Neolife
Pero… ¿qué consideramos una “recuperación normal”?
Los pacientes ingresados tras una neumonía por Coronavirus pueden presentar dificultades en la recuperación y que ésta tenga una duración más prolongada de los habitual. No obstante, lo normal es que en 12-14 semanas los síntomas hayan mejorado. En cualquier caso, todo depende de la severidad de la enfermedad, de las comorbilidades y de la fragilidad del paciente.
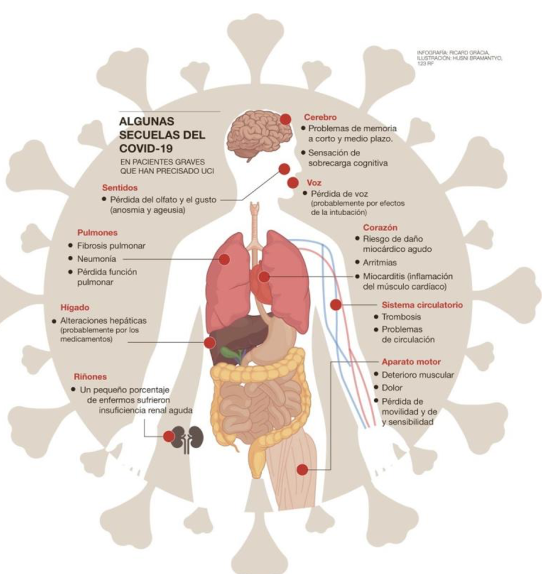
La evolución considerada como “ normal” que podemos esperar es:
- A las 4 semanas el dolor muscular, el dolor torácico y la expectoración suelen haberse reducido significativamente.
- Entre las 4 y las 6 semanas la tos y la dificultad respiratoria normalmente mejoran.
- A los 3 meses la mayoría de los síntomas se han resuelto pero puede persistir la astenia o debilidad.
- A los 6 meses lo habitual es que toda la clínica se haya resuelto, a no ser que el paciente presente complicaciones.
Para todos aquellos pacientes que, pasado un tiempo considerado como normal, sigan presentando clínica, vamos a intentar ofrecer una explicación, apoyo y tratamiento para favorecer una recuperación óptima.
Manejo de los síntomas respiratorios
La Sociedad de Medicina Torácica define la tos crónica como una tos persistente durante más de 8 semanas. Hasta ese momento y a menos que haya datos de infección grave u otras complicaciones como dolor de características pleuríticas, la tos debe ser manejada con ejercicios respiratorios y medicación adecuada cuando sea preciso (como los IBPs cuando se sospeche reflujo).
La disnea o dificultad respiratoria puede ser habitual tras una infección respiratoria por coronavirus. La dificultad respiratoria severa es infrecuente en pacientes no hospitalizados pero si se presenta requiere una derivación preferente a urgencias o servicios médicos especializados.
Ambas, la disnea y la tos, pueden mejorar significativamente con ejercicios respiratorios.
El pulsioxímetro resulta muy útil para monitorizar los síntomas y la recuperación tras la COVID-19.
La hipoxia refleja un daño en la difusión de oxígeno y es uno de los datos típicos de afectación respiratoria por coronavirus. Esta hipoxia puede ser asintomática (también llamada hipoxia silenciosa) o manifestarse como un aumento del trabajo respiratorio o ser el reflejo de una patología secundaria asociada como una neumonía bacteriana o un tromboembolismo pulmonar.
La monitorización de la saturación de oxígeno durante 3-5 días puede ser especialmente útil en pacientes que persisten con disnea después de la fase aguda. En algunos casos un test de desaturación también es recomendable en aquellos pacientes que aquejan disnea con los esfuerzos o a pesar de tener saturaciones de O2 basales por encima de 95%. Este test consiste en medir la saturación en reposos y tras andar 40 pasos en llano, sentarse y levantarse lo más rápido posible durante 1 minuto. Una caída del 3% en la saturación se considera anormal y debe ser estudiado.
Son consideradas normales saturaciones entre el 94-98% y saturaciones inferiores al 92% son susceptibles de oxigenoterapia.
Si la recuperación es espontánea en aproximadamente 6 semanas no se precisan programas de rehabilitación. Aquellos pacientes que han presentado daño pulmonar se pueden beneficiar mucho de este tratamiento rehabilitador, definido como una intervención multidisciplinar basada en una evaluación personalizada y un tratamiento que incluya entrenamiento y modificación de hábitos para mejorar la condición física y psicológica de estos pacientes con enfermedad respiratoria. Puede incluir programas de vídeo, atención telefónica…
Astenia o debilidad
La astenia o debilidad intensa que describen algunos pacientes en el COVID largo recuerda a la fatiga crónica descrita tras infecciones por SARS, MERS u otras neumonías.
No existe evidencia de la utilidad de la terapia farmacológica o no farmacológica para revertir esta fatiga.
Se deben investigar causas añadidas como deficiencias de determinadas vitaminas, minerales u oligoelementos que están favoreciendo la sensación de debilidad. Un estudio hormonal también puede ser de gran ayuda. El estrés que supone la infección por coronavirus puede alterar algunos ejes hormonales.
En cuanto al ejercicio recomienda una reincorporación paulatina a la vida habitual. Existe controversia sobre el papel del ejercicio sobre la fatiga crónica. Se recomienda iniciar el ejercicio de forma gradual e interrumpirlo si el paciente presenta fiebre, disnea, astenia intensa o dolores musculares importantes.
Las pautas de un fisioterapeuta a la hora de reiniciar el ejercicio físico pueden ser fundamentales para hacerlo de la manera más beneficioso posible.
Complicaciones cardiovasculares y su manejo
Probablemente el 20% de los pacientes ingresados tiene complicaciones cardiacas significativas y un porcentaje incluso mayor presentan una afectación cardiológica sin ser consciente de ella.
Entre estas complicaciones cardiopulmonares se incluyen miocarditis, pericaditis, infartos, arritmias y tromboembolismos pulmonares. Pueden aparecer durante el cuadro de un COVID agudo o semanas después durante el llamado COVID largo. Son más frecuentes en pacientes que ya presentan algún tipo de enfermedad cardiovascular. Se han propuesto varios mecanismos fisiopatológicos para explicar su desarrollo como una infiltración viral, un proceso inflamatorio con microtrombosis y una pobre regulación de los receptores ACE-2.
- Dolor torácico:
El dolor torácico es muy típico en el COVID largo. La principal dificultad que se plantea es diferenciar entre el dolor osteomuscular o mecánico y el dolor torácico específico. El diagnóstico debe abordarse con el mismo algoritmo de cualquier dolor torácico: con una buena historia clínica que recoja antecedentes, y factores de riesgo cardiovascular y una exploración física exhaustiva. Si se albergan dudas remitir al especialista para pruebas específicas (ECG, RMN cardiaca, Ecocardiograma…) y tratamiento pertinente.
El tratamiento del dolor mecánico consiste en analgésicos y anti-inflamatorios, según necesidades.
- Tromboembolismo pulmonar:
Como bien se sabe ya a estas alturas, el COVID 19 se considera un estado pro-inflamatorio y de hipercoaguabilidad con un riesgo aumentado de fenómenos trombóticos.
La mayoría de los pacientes hospitalizados reciben anticoagulación durante su estancia en planta o UVI. Sin embargo, las recomendaciones de anticoagulación post-COVID varían mucho. Gran parte de los pacientes con enfermedad moderada o grave reciben también una pauta de anticoagulación que abarca al menos 10 días tras el alta hospitalaria. La duración del tratamiento con heparina variará también dependiendo del grado de movilidad que presenten. Aquellos pacientes más limitados precisaran de pautas más largas, ya que la inmovilización es también un factor de riesgo para trombosis.
Si son diagnosticados de algún episodio trombótico, éste se trata siguiendo las pautas y controles habituales.
- Disfunción Ventricular:
La disfunción sistólica y el fallo cardiaco después del COVID deben ser manejados siguiendo las guías convencionales. El ejercicio cardiovascular intenso debe ser evitado durante los 3 primeros meses, especialmente tras una miocarditis o una pericarditis. Estos pacientes deben ser revisados periódicamente por el especialista.
De nuevo una guía y seguimiento por parte de un fisioterapeuta a la hora de retomar el ejercicio es fundamental en estos pacientes.
Afectación digestiva
El aparato digestivo es uno de los sistemas más comúnmente afectados por el coronavirus. Muchos pacientes presentan diarrea, náuseas, vómitos, dolor epigástrico… Estas afectaciones especialmente suelen perdurar bastante en el tiempo. Así, no es extraño que después de muchas semanas tras la infección aguda los pacientes sigan presentando alteraciones del tránsito intestinal y molestias abdominales. Esto conlleva también a cuadros malabsortivos, con déficit de proteínas, minerales y algunas vitaminas.
Hay que investigar un potencial sobrecrecimiento bacteriano potenciado por la propia infección y el tratamiento antibiótico y corticoideo que se emplea en el manejo de la misma. La alteración de la flora intestinal que esto ocasiona, induce a que el problema se perpetúe.
Repoblar la flora intestinal con probióticos, hacer cambios en la dieta específicos y suplementar los déficits ocasionados, puede favorecer la recuperación y la mejoría de los síntomas.
Afectación neurológica
Complicaciones como ictus, vértigo, encefalitis y neuropatías han sido descritas durante o después de un COVID agudo, aunque son infrecuentes. Si se sospechan deben ser valoradas por un neurólogo.
Otros síntomas más inespecíficos y que tienden a aparecer con la disnea y la tos, son el dolor de cabeza, los mareos o la confusión y deben ser igualmente manejados de manera convencional. Se debe investigar otras causas añadidas que puedan cronificar el cuadro como déficit vitamínicos (una vitamina D sub-óptima o niveles bajos de vitaminas del grupo B), deficiencia de hierro….y tratar de manera sintomática cuando sea preciso, con analgésicos y suplementos específicos.
- Anosmia y ageusia: pérdida de olfato y gusto
4 de cada 10 pacientes experimentan pérdida de olfato y/o gusto. Aunque aun no se conocen pacientes con pérdida de olfato irreversible y lo normal es recuperarlo en 2 semanas, hay pacientes que pasadas 8 semanas todavía son incapaces de distinguir olores.
Los pacientes jóvenes y con clínica más leve que no requieren ingreso hospitalario, son los más afectados por esta pérdida.
Existen diversos entrenamientos olfativos, una rehabilitación del sentido y de la memoria olfativa, guiada por profesionales que pueden ayudar mucho a recobrar estos sentidos.
Salud mental y bienestar
Mucho se habla de las consecuencias que está teniendo el COVID sobre la salud mental, el estrés, la ansiedad y otras alteraciones derivadas de la ruptura de la rutina, la soledad, el asilamiento o la exclusión social. También se han visto incrementados los problemas de sueño y la aparición de cuadros de estrés post-traumático especialmente en personal sanitario y cuidadores. Un apoyo psicológico puede resultar de gran ayuda. Utilizar escalas como las que empleamos de forma rutinaria en nuestra clínica, pueden ser también un gran apoyo para valorar la magnitud del problema.
Muchos trabajos ahora están centrados en estudiar los beneficios de la melatonina sobre estos cuadros, tanto por su papel regulador del eje cronobiota como por su alto poder anti-oxidante.
Como ya hemos visto, la enfermedad subaguda por Coronavirus o COVID largo puede abarcar muchos síntomas que limitan significativamente la calidad de vida de los pacientes afectados. Identificar los problemas y proporcionar soporte y tratamiento es fundamental para reducir el impacto del COVID a medio y largo plazo.
BIBLIOGRAFÍA
(1) Geddes L. Why strange and debilitating coronavirus symptoms can last for months.New Scientist. https://www.newscientist.com/article/mg24632881-400-why-strange-and-debilitatingcoronavirus-symptoms-can-last-for-months/.
(2) …Gemelli Against COVID-19 Post-Acute Care Study Group. Post-COVID-19 global health strategies: the need for an interdisciplinary approach. Aging Clin Exp Res 2020;doi: 10.1007/s40520-020-01616-x. pmid: 32529595
(3) Phillips M, Turner-Stokes L, Wade D, et al. Rehabilitation in the wake of Covid-19—A phoenix from the ashes. British Society of Rehabilitation Medicine, 2020. https://www.bsrm.org.uk/downloads/covid-19bsrmissue1-published-27-4-2020.pdf.
(4) Assaf G, Davis H, McCorkell L, et al. An analysis of the prolonged COVID-19 symptoms survey by Patient-Led Research Team. Patient Led Research, 2020. https://patientresearchcovid19.com/.
(5) Callard F. Very, very mild: Covid-19 symptoms and illness classification. Somatosphere 2020; https://somatosphere.net/2020/mild-covid.html/.
(6) Garner P. Covid-19 at 14 weeks—phantom speed cameras, unknown limits, and harsh penalties. BMJ Opinion [blog]. 2020; https://blogs.bmj.com/bmj/2020/06/23/paul-garner-covid-19-at-14- weeks-phantom-speed-cameras-unknown-limits-and-harsh-penalties/.
(7) COVID Symptom Study. How long does COVID-19 last? Kings College London, 2020. https://covid19.joinzoe.com/post/covid-long-term?fbclid=IwAR1RxIcmmdL-EFjh_aI-.

